人工髋关节置换术
精细的术前准备是手术成败的决定因素
每台全髋关节置换手术之前至少需要回答以下问题:
①该患者具备手术适应证并且排除了禁忌症。(经得起同行评议)
②该患者术前身体状况是否已调整到耐受麻醉和手术风险的状态。
③该患者的手术难以程度(常规与非常规),以现在的医院设备、技术团队、器械商准备假体种类和配合能力是否有九成以上的把握完成手术,并保证至少八成以上优良率,如果不能,请不要尝试冒险。
④非常规手术对可能出现的并发症和预后有个预判,如果不能获得患者对术后并发症的信任理解,不要尝试挑战高难度。
如何制定手术方案?
1.怎么样才是一个接近完美的初次全髋置换?
①合适的外展角、前倾角、联合前倾角(防止脱位和延长假体使用寿命);
②正确的旋转中心(将髋臼放入真臼、双下肢基本恢复等长);
③合适的偏心距、保持臀中肌张力(良好步态和远期假体生存率);
④尽可能多保留骨量情况下获得可靠的初始稳定性(促进骨长入及为下次翻修保留骨量);
⑤在骨性结构改造与软组织松解间取得某种平衡(不能为了恢复长度牺牲过多软组织)。
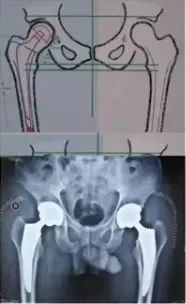
2、如何设计一个完美的髋关节置换?
入路选择,后外?前侧?前外?
①术前模板测量,假体安放设计:(可借助模板或CT测量)
②髋臼侧:需要多大的臼,是涂层还是金属骨小梁,是否需要加强杯;准备把髋臼放在什么位置?(旋转中心)多大角度?(前倾,外展),有没有足够的骨量(是否需植骨);
③股骨侧:是否存在明显畸形,需要准备何种假体,是否需要股骨近端截骨、骨重建?
人工髋关节置换术四步曲
髋关节术前计划
髋臼侧操作
股骨侧操作
术后影响学评估
一、术前评估:
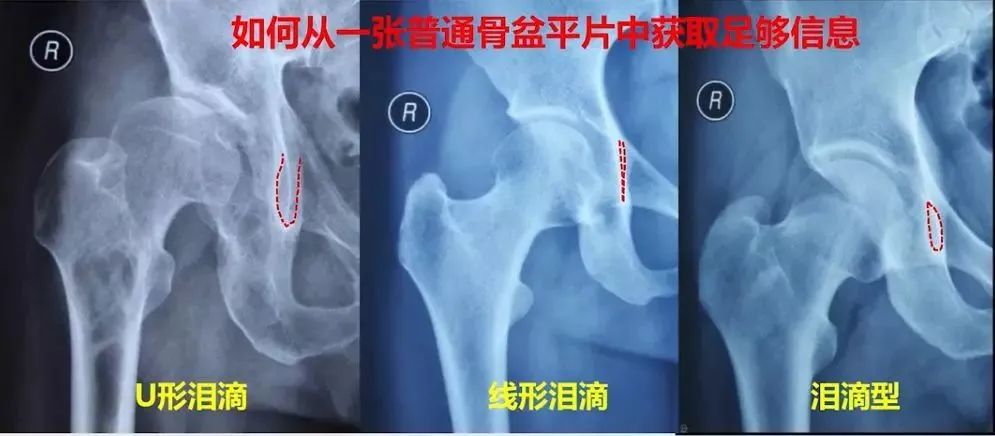
如何从一张普通骨盆片中获取足够信息
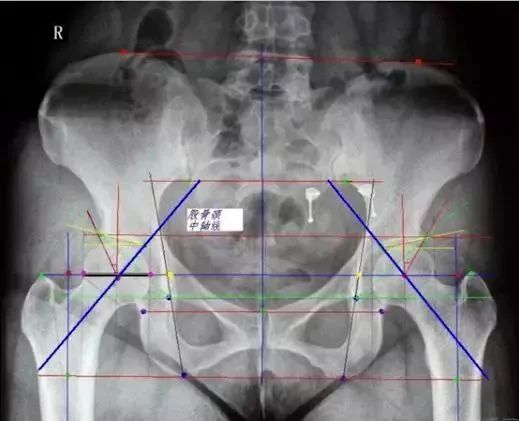
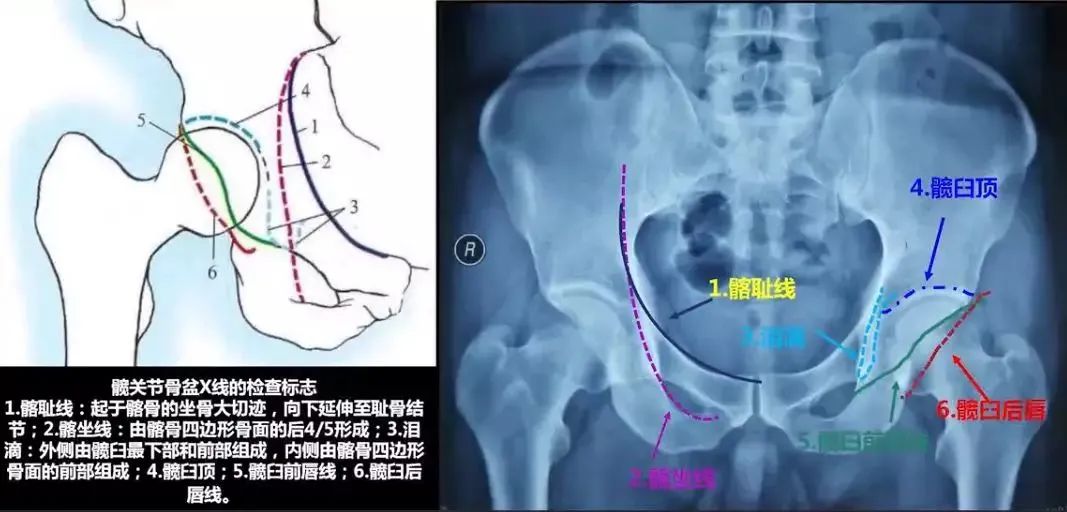
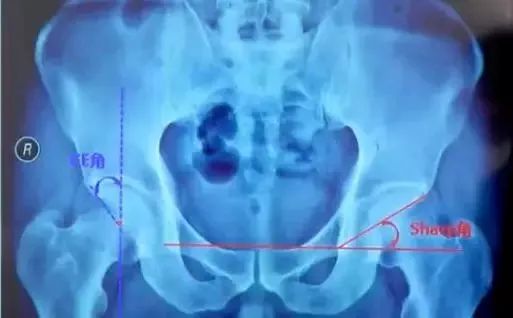
中心边缘角(CE角):
髋臼外上缘到股骨头中心连线与垂线所成之角,正常20°~30°,DDH患者此角变小,反应股骨头旋转中心移位程度,小于20°提示先天性髋臼发育不良。
Sharp角:
在骨盆正位片上,双侧泪滴下缘连线与泪滴下缘至髋臼上缘连线的夹角,正常值为33°~38°,此角大于40°提示髋臼发育不良。
髋臼指数:
成年人则为髋臼外上缘到髋臼窝中心连线与水平线夹角。髋关节结构和发育状况的一个重要判断指标。正常髋臼指数为20°~25°,大于25为髋臼发育不良。
髋日深度:
骨盆正位片,耻骨联合上缘与髋臼外上缘连线至髋臼底的最大距离即为髋臼深度。正常成人:男13(7-18)mm,女12(9-18)mm,临床上常与CE角配合使
用表示骨髋臼发育程度。
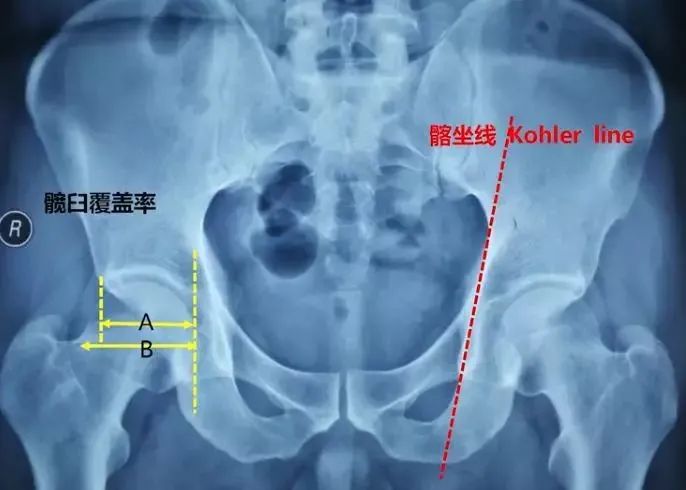
髋臼覆盖率:
股骨头受髋臼覆盖部分的横径(A)除以股骨头的横径(B),即为髋臼覆盖率,其正常值应大于075。判断股骨头移位情况。
髂坐线 Kohler line:
从坐骨切迹外侧到闭孔内侧。实际反映髋臼底部(中央部、内壁)的缺损深度及范围。髋臼窝超过髂坐线内侧称为突出。
泪滴组成:外侧有髋臼最下部和前部组成,内侧有髂骨四边形骨面的前部组成。呈U形或泪滴形者表明髋臼窝底部骨质较厚,线条形者骨质菲薄,反应底部壁厚度骨量存留。
髋关节置换的几个基本概念
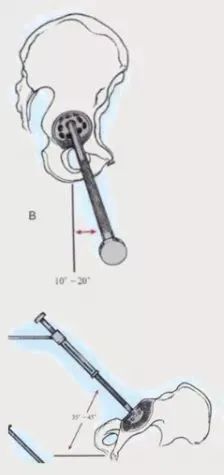
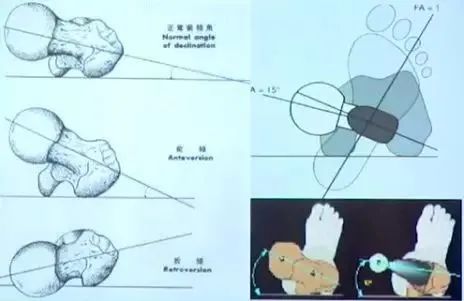
外展角、前倾角、颈干角,联合前倾角:
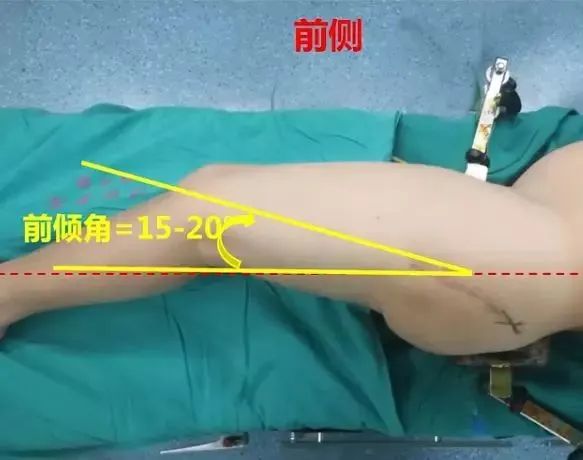
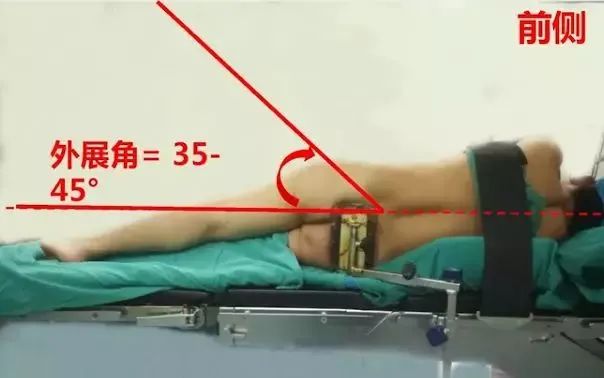
①髋臼正常外展角35-45°,前倾角15-20°,股骨颈干角130°,股骨颈前倾角10-15°;
②手术就是为了模拟重建正常关节角度,为防止后脱位可适当增加前倾,为防止后上脱位和减少磨损可减少髋臼外展,目前主流观点外展在35-45°,前倾在15-20;
③联合前倾角:即髋臼假体的前倾角与股骨假体前倾角之和,多采用Dor的标准25-50°。如果髋臼前倾角稍大,前方覆盖不足,股骨侧前倾角可适当放小,避免前脱位;反之亦然。
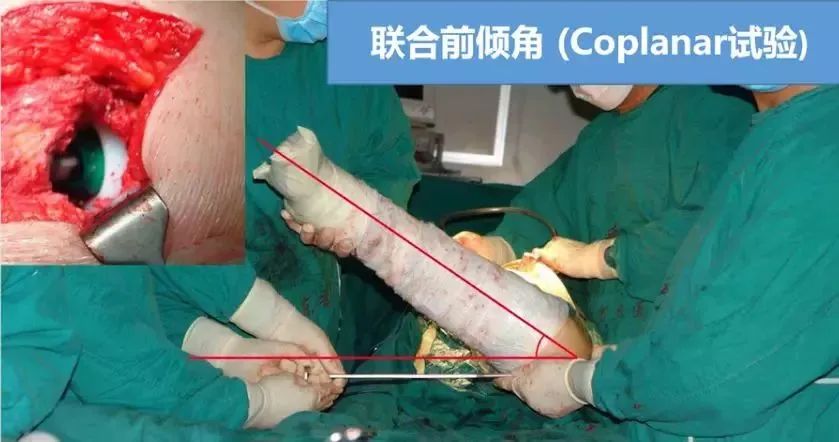
伸髋0°,屈膝90°,大腿与地面平行,内旋使得股骨头假体缘与内衬缘平行,此时小腿与水平面所成的角度(髋关节内旋的角度)即为联合前倾角。
股骨头旋转中心:
股骨头旋转中心的上移、内陷等都将造成软组织平衡丟失,应力分布的改变,如旋转中心上移将造成外展肌力臂显著减小、髋臼压力增大、磨损松动增加等。尽量实现旋转中心的解剖重建,特别是对于DDH患者应力争将髋日建在解剖位置,并尽量保证合适的外展角、前倾角、足够髋臼包容性与骨性接触、髋臼底应紧贴 Kohler’s线,髋臼下缘基本与泪滴下缘持平。
偏心距( offset):
①指股骨头旋转中心与股骨干纵轴的垂直距离,即髋外展肌的杠杆臂;
②偏心距变化的生物力学:
③重建髋关节偏心距(增加),相应外展肌力臂增加,关节活动范围增加,外展肌力工作效率增加,增加关节稳定性,减少脱位发生,同时使假体应力分布最佳,也可减少术后聚乙烯的磨损,减少假体无菌性松动的发生。
④偏心距减小、力臂减小、臀中肌无力、跛行、磨损增加。
⑤对某些外展肌肌力较弱患者,可适当增加偏心距以恢复外展肌的力臂以提高关节的稳定性。
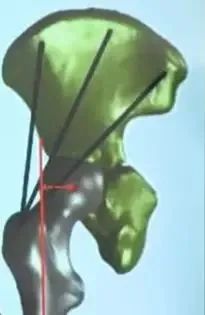
如何恢复增加偏心距:
①增加假体的股骨颈长度;
②减小股骨假体颈干角;
③髋臼内衬侧方内移;
④大转子截骨外移;
⑤组配式假体系统。
股骨假体分型与临床手术方案选择:
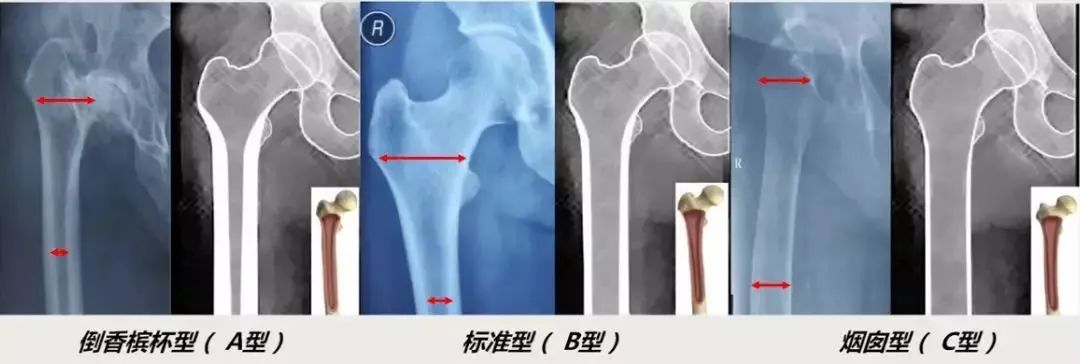
隨腔闪烁指数:指小转子近端2cm处与股骨峡部的髓腔宽度比值,用于描述股骨近端內部形态。
A:大于4.7为倒香槟杯型,建议生物固定B:3.0-4.7为标准型,年轻患者:生物固定;年老患者:可以考虑水泥固定C:小于3.0为烟囱型,建议水泥固定。
股骨近端形态与假体选择(Door分型)

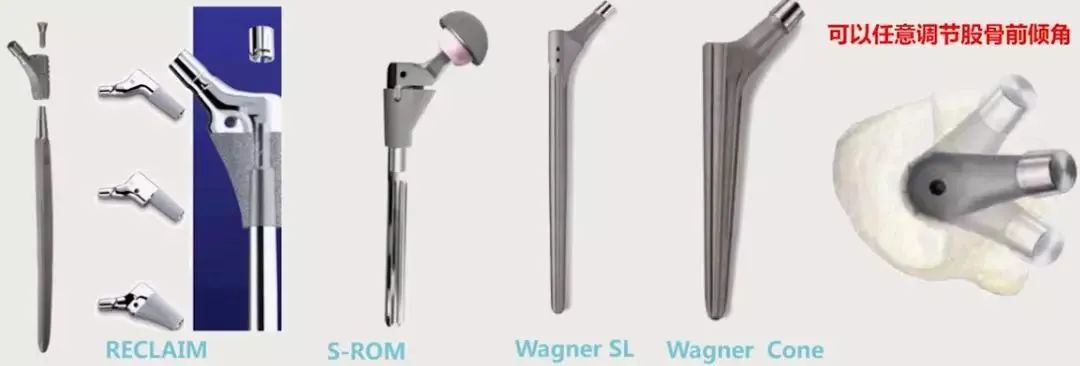
股骨近端发育异常与手术方案选择:最常见畸形为DDH患者的髓腔细小与前倾角増大,需要用到特殊假体如组配柄,或者小尺寸远端固定柄,甚至需要做股骨近端成形,在设计髋臼前倾角时需适当减小,以保持联合前倾角在合理范围内(S-R○M, Wagner SL,Wagηer Cone)。
髋臼三柱组成:髋臼假体稳定性最重要靠前后壁“夹持”力量稳定。
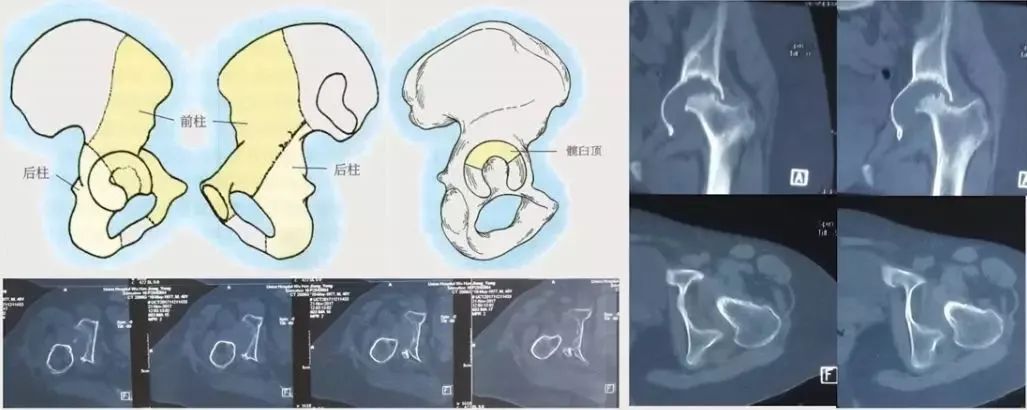
术前评估——髋臼侧评估
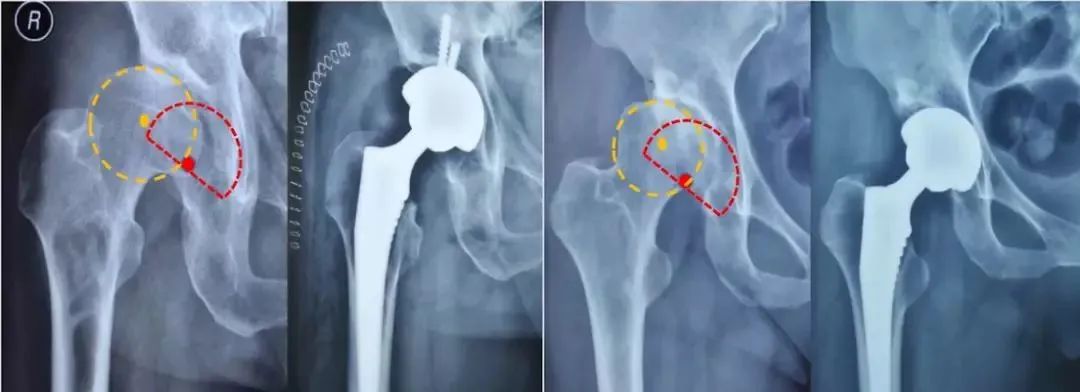
髋中心内移程度和泪滴骨溶解程度:实际反映髋臼底部(中央部、内壁)的缺损深度及范围。
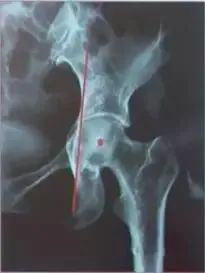
“Ⅰ度”旋转中心在Kohler线外侧
“轻度泪滴溶解”外侧缘少量股缺失
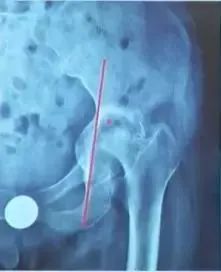
“Ⅱ度”Kohler线与骨盆内侧皮质处
“中度泪滴溶解”指外侧缘完全缺失
“Ⅲ度”旋转中心移至盆腔内
“重度泪滴溶解”外侧缘与内侧缘都有股缺失
术前评估——髋臼磨损或缺损程度
ParproskyⅠ型:极少量骨量丢失,髋臼壁磨损、变形,髋臼承重结构及前后柱完整,髋关节旋前中心无移位,也就是腔隙性缺损。
处理原则:不需要特殊假体或工具的准备,手术相对简单。
ParproskyⅡa型:指中等骨量丢失,旋转中心上移<3cm,髋臼顶部结构完整,髋臼环不完整但能支撑髋臼杯半球结构。
ParproskyⅡb型:指中等骨量丢失,旋转中心出现上移及内移,移位<3cm,髋臼上缘有缺损,髋臼缘不完整,但前后壁能支撑髋臼杯半球结构。
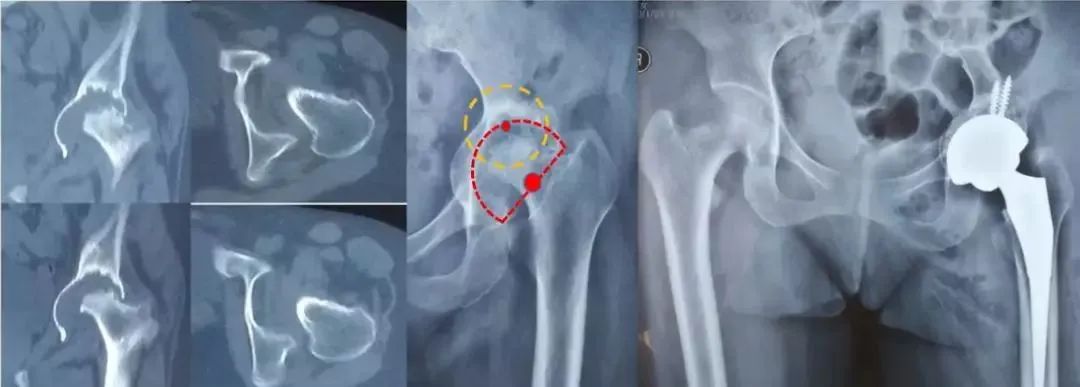
ParproskyⅡc型:指中等骨量丢失,旋转中心内移,移位<3cm,髋臼内侧壁骨缺损,前后柱完整,髋臼缘不完整,但前后壁能支撑髋臼杯半球结构。
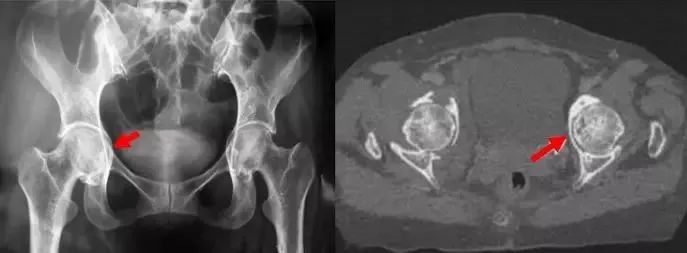
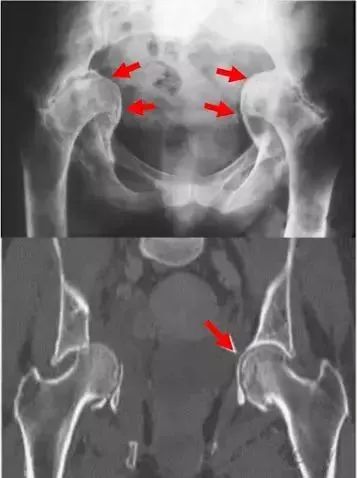
ParproskyⅡ常见处理方法:
①顶壁的缺损可以选择旋转中心的上移或结构性植骨;
②髋臼底部缺损可选择钛网和打压植骨;
③为提高假体骨长入,选择金属骨小梁假体,多孔钽金属髋臼杯。
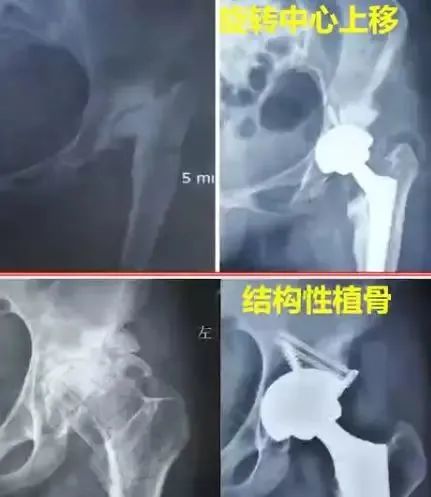
Parprosky Ⅲ型:髋臼壁出现>50%面积缺损,髋臼环也有明显破坏,对于中央部而言往往突入骨盆内,对于前壁而言则破坏到前柱,后壁则破坏到后柱(旋转中心上移>3cm)
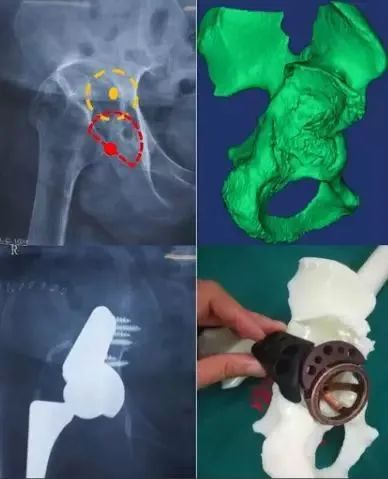
处理方法:
①有时需先重建髋臼结构(顶部、坐骨支髋臼结合部、耻骨支髋臼结合部的完整存在是提供髋臼假体稳定的3个支撑点);
②需要准备加强杯、植骨块、钛填充物、金属骨小梁假体等;
③有时需要用翻修的思路解决初次置换问题。
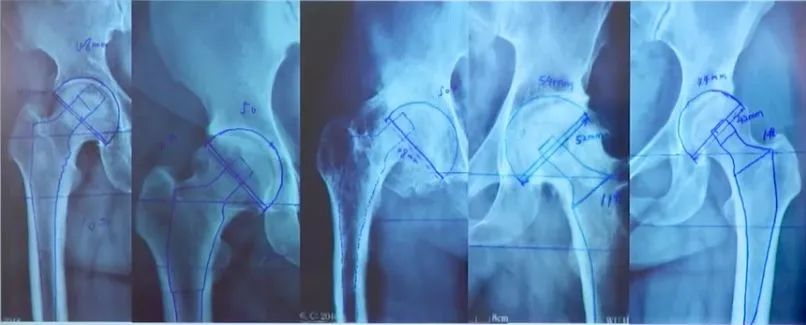
股骨模板测量:
①选择骨盆正位片与合适比例模板;
②股骨距应与模板上的股骨距部相吻合;
③对应颈长的中心应与股骨头中心相吻合;
④经过假体中心的横线应与大粗隆顶点相切;
⑤填充髓腔,注意股骨距的高度。
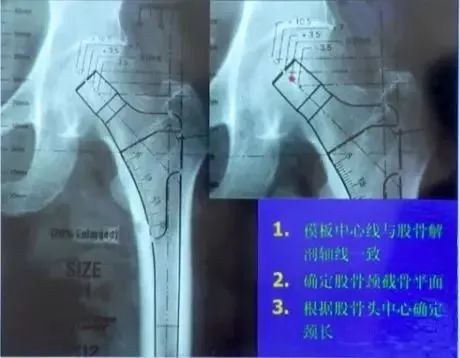
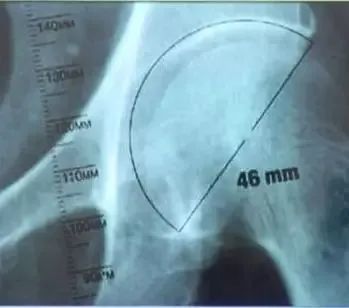
髋臼模板测量:
①选择骨盆正位片与合适比例模板;
②将模板按照45°倾斜角度放入髋臼;
③估计锉后髋臼的大小,内壁的厚度;
④假体的大小应与软骨下最少的截骨量一致;
⑤假体的中心与原髋臼的旋转中心尽可能一致。
做完以上工作之后,我们即可以了解到:
①术前模板测量可以限定手术用假体的规格在3个以内;
②术前发现不常见的解剖异常,节省手术时间,减少透视次数。
术前评估——合并疾病评估与处理
高血压:
①术前常规行血压监测,必要时24小时观察血压波动谱,有异常时请心内科治疗评估血管情况。
②术前血压控制在140/90以下,且保持平稳,手术当天继续服用降压药。
③口服利血平降压药,提前2周更改降压方案,控制血压稳定后再手术。
④糖尿病:糖尿病控制目标:尿糖、尿酮阴性,血糖控制8-10mmol/L,血糖平稳。
心脏病:
①常规心电图筛查,有异常加做心脏B超(60岁以上常规),心律不齐加做24小时动态心电图。
②心功能评级:1-3级耐受性较好,术前治疗应改善;心梗稳定6个月以上才能实施择期手术。
③服用抗血小板药物患者,建议提前5天低分子肝素替换桥接。
④既往有心内支架植入或者高疑冠脉狭窄患者,术前常规冠脉CTA检查。
详细术前评估——常见疾病与处理
肝、肾功能:
①无黄疸、腹水、转氨酶指标<正常值2倍,尤其以谷丙更为敏感和重要;
②白蛋白>30G,血小板>50,凝血功能正常;
③无肾衰、尿蛋白<2+,肌酐(scr)<353umol/L,尿素氮<14.3mmol/L。
肺功能:
①胸片提示肺部异常或有肺部疾患,常规检查肺功能;
②急性肺部感染应在感染完全治愈后1-2周,择期手术;
③哮喘病人术前使用支气管扩张剂及激素;
④术前血气:Pao2>60mmhg,Paco2<50mmhg。
详细术前评估——手术耐受性评估:
美国麻醉医师协会(ASA)病情分级
Ⅰ正常健康;
Ⅱ轻度系统疾病;
Ⅲ严重系统性疾病日常活动受限,有一定工作能力;
Ⅳ严重系统性疾病已丧失工作能力,面临生命危险;
Ⅴ不论手术与否,生命难以维持24小时,濒死状态。
注:Ⅲ级病人麻醉有一定风险性,应做好麻醉前准备及防治并发症,Ⅳ病人危险性很大,围麻醉期随时有意外发生可能,需做好抢救准备。
手术难点:
①髋臼位置准确
②股骨前倾角
③双下肢长度
二、髋臼侧操作
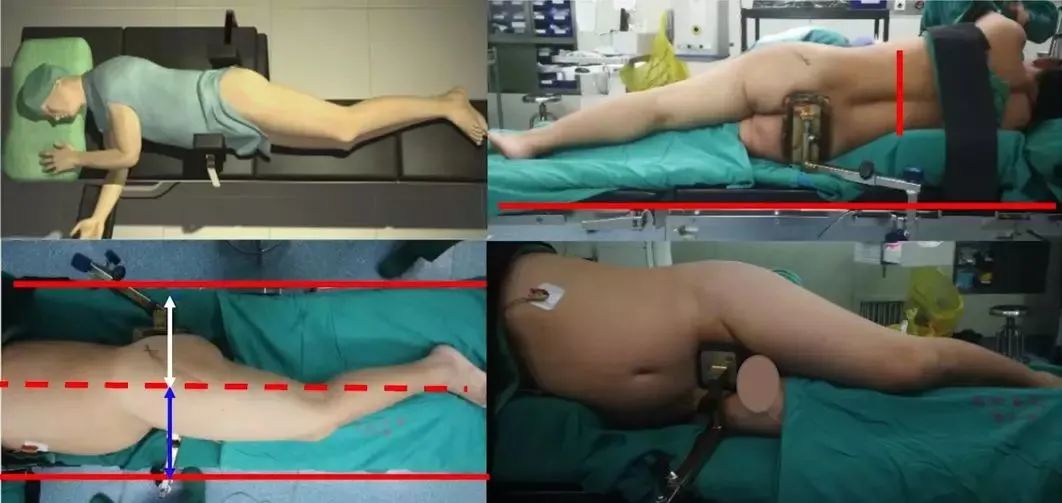
患者体位注意事项:
①躯干长轴位于手术床中央,长轴与手术床平行;
②患侧在上,躯干及骨盆与手术床垂直,骨性突起部位及腋下垫软枕;
③骨盆倾斜:前倾(骨盆猫眼变小说明前倾,容易髋臼前倾偏小,见于髋关节屈曲畸形,容易后脱位);后倾(骨盆猫眼变大说明后倾,容易前倾偏大,见于髋关节强直畸形,容易前脱位);
④前后挡板要固定牢固,前侧固定再耻骨联合,后侧固定住骶骨,注意支架不能影响透视。
手术入路选择:
手术者最熟悉的入路即为最佳手术入路,如图所示为最常用的体位及入路
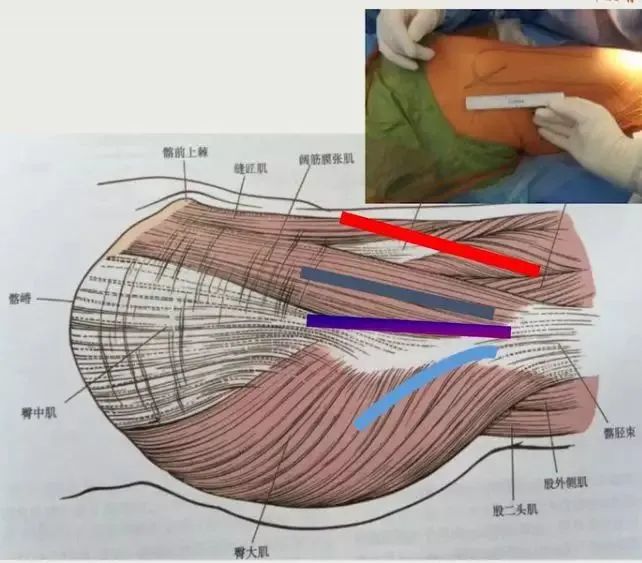
下面主要从后外侧入路进行讲解:
后外侧入路——髋臼显露
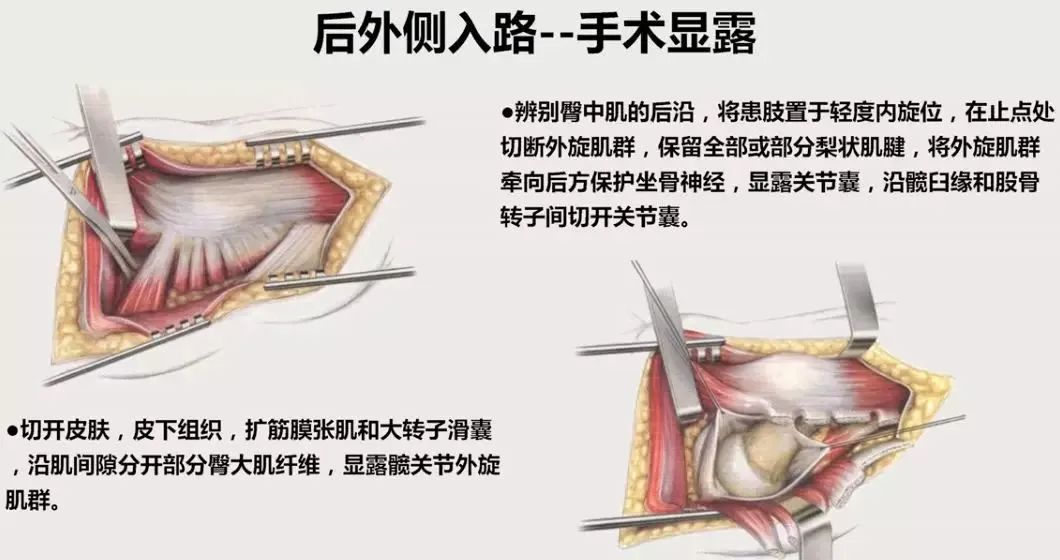
髋臼拉钩位置放置:
①带钩头直髋臼拉钩勾住髋臼前臂,牵开前侧关节囊,撬开股骨;
②髋臼顶和髋臼后壁配合斯氏针牵开;
③直角髋臼钩至于髋臼横韧带下方,牵拉下方软组织。
髋臼准备——四要素
缘
角度
深度
中心
髋臼准备——缘
如何寻找髋臼“缘”
①尽可能切除关节盂唇(半髋关节除外);
②清理骨赘,原则上不造成撞击的骨赘不需要切除(上缘骨赘导致臀中肌悬吊,减小外展力臂,造成不稳;同时影响内衬安放)。
寻找到髋臼“缘”有何意义?
为髋臼安放角度的参考平面;
判断剩余骨量;
保证髋臼挫“圆”。
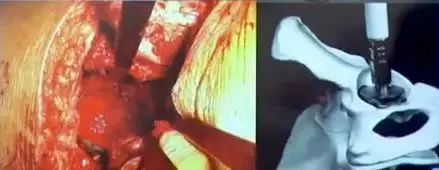
股骨头直径与臼锉及髋臼假体的关系(大致尺寸)

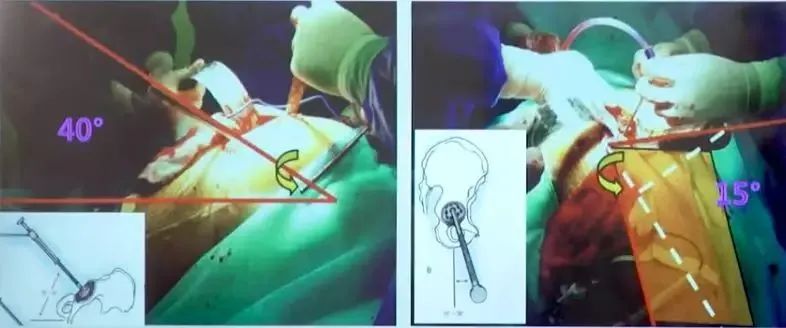
髋臼准备——角度
先垂直于髋臼窝方向,到达髋臼底,在沿髋臼方向外展35-45°并前倾15-20°,逐渐增大的髋臼锉进行磨锉。
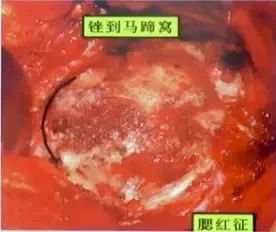
髋臼准备——深度(打磨成同心圆)
探查出“真髋臼”的位置
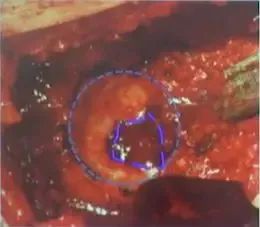
研磨至“真髋臼(马蹄窝)”
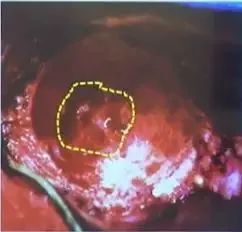
磨平马蹄窝,呈现“腮红征”
髋臼准备——“旋转中心”和“深度”
如何确定髋臼“深度”?
①旋转中心和保留骨量是矛盾的,既要往内往下磨,也要保留足够的骨量;
②影像学上不突破泪滴;透视时,“真臼”位于泪滴外侧;
③“真髋臼”与试样髋臼之间必须没有空隙;
④术中挫平“马蹄窝”,适当内移髋臼可以接受,如果挫透不影响稳定性。
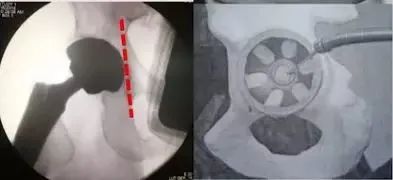
髋臼假体安装:
(侧卧位从上往下看)
(从后往前看)
①安装髋臼假体控制角度,清理髋臼缘软组织,避免软组织嵌入假体界面;
②植入假体后,摇晃睆臼锉把手时能够带动整个骨盆--紧密匹配,初始稳定性最重要;
③选择比最后一把髋臼锉大1mm或2mm的髋臼假体,骨质疏松患者,可在后上象限打入螺钉增强固定。但是,主要靠前后壁夹持;
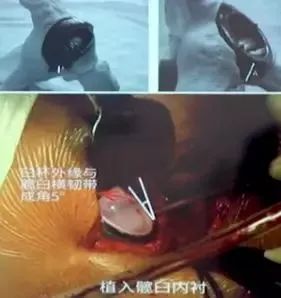
④最后放入内衬,注意内衬是否与金属臼杯充分“坐实”、锁紧。
从手术位置判断臼杯位置:
①股骨颈骨折-与原髋臼相对应,髋臼假体下缘与横韧带走形方向平行;
②其他情况下,日杯下缘与髋日横韧带呈5°左右夹角;
③唐锉髋日安装臼杯后,髋臼前缘仍有大约5mm露出;
④如果选择带高边内衬,髋臼前倾角可以适当放小,通过內衬高边代偿预防后脱位,增加前后的覆盖,减少磨损。
髋臼螺钉的放置区域:
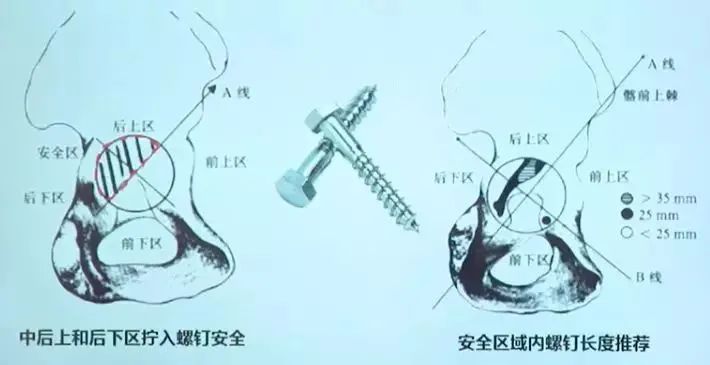
安放位置大多选择在上图红色阴影部分(后上区)。
三、股骨侧操作
股骨截骨
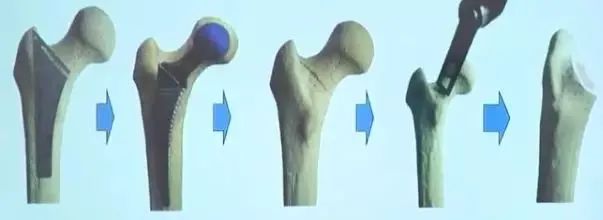
①髋关节屈曲,内收,内旋,脚心朝上;
②一般小转子上0.5-1.5cm(尽量显露小转子)垂直于股骨颈轴线方向;
③用电刀标记出截骨线,摆锯沿标记线垂直于股骨颈冠状面截骨,然后记录结果。
开口位置可以决定股骨颈前倾角方向:
前倾角:股骨颈轴线与股骨后髁连线的夹角,可在一定范围调节
——开口偏前,减小前倾角;
——开口偏后,增加前倾角。
开口位置大多都位于梨状窝。开口后清理梨状窝软组织,尽量靠后外放,逐级进行扩大。
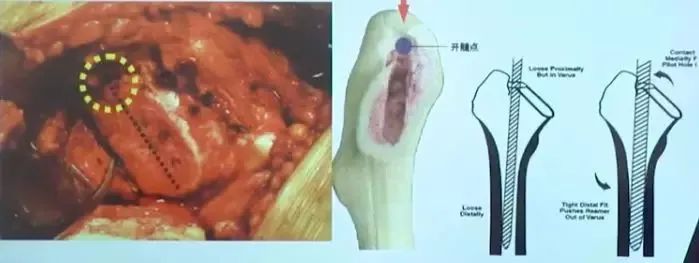
术中下肢长度控制:
比较膝足跟是否在同一平面(侧卧患肢长度稍短于健侧)
大转子与股骨头中心的关系
小转子与坐骨结节的关系
如何调整下肢长度?
①股骨颈截骨线水平:适当减少或增加股骨颈长度,可调解柄植入深度;
②柄的植入深度:肢体过长,小一号柄打深一点;
③假体的颈长和角度:偏心距更改不能调节长度,但是可以增加张力和稳定性;
④头的型号:通过短颈,标准颈,长颈选择调节长度。
试模复位,假体稳定性判断:
Shuck试验(牵开试验):软组织张力(关节间隙5mm合适或50%股骨头半径)
前侧稳定性:伸直位——外旋位检查
后侧稳定性:屈曲位——内旋位检査
多数情况下,髋关节屈曲90°、内收20°及内旋50°时都应当是稳定的。
常见不稳定的原因:
①患者因素:神经肌肉疾病软组织张力异常;
②手术因素:软组织松解过多;
③髋臼因素:假体植入角度不合适。
解决方案:
①软组织松弛,更换假体型号;
②位置安放不当,调整假体位置。
大多数情况下,髋关节置换需要在稳定性和假体长度之间做出一些妥协,首先必须保证稳定性,然后再恢复下肢的长度。做完手术之后,需要对髋关节的外形进行修复。
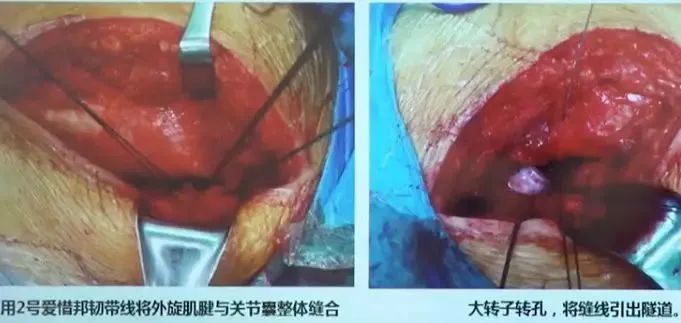
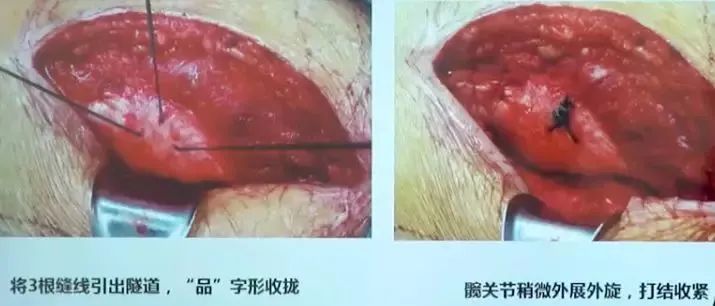
全部缝合后测试缝合力学强度,用拉钩或者手指强力牵拉后侧修复组织,联合腱和关节囊缝合部位不会撕裂,用力牵拉完全可以带动整个骨盆活动及下肢活动。
四、髋关节置换术后评估
术后评估内容:
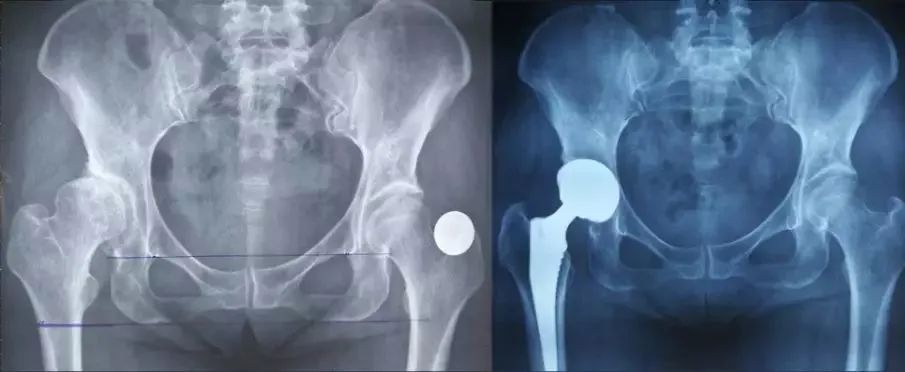
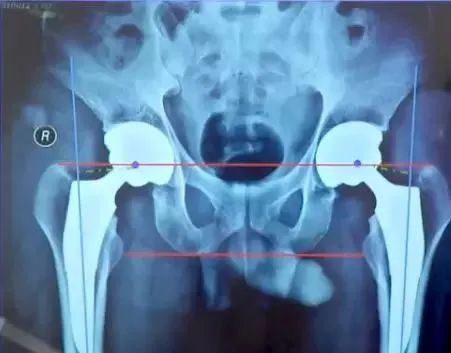
①肢体长度:真实长度(髂前上棘到内踝长度);
②影像学长度(耻骨下沿连线通过双侧股骨同一高度)
③髋臼角度:外展角在35°-45°之间前倾角在15°-20°之间;
④髋臼位置:恰好贴近泪滴外绿的外侧,日杯缘应位于髋臼内外侧壁之间;
⑤假体触面:假体骨界面;假体骨水泥界面;骨水泥骨界面;
⑥股骨假体:颈干角、前倾角、柄-髓腔。
肢体长度:
真实长度(髂前上棘到内踝长度)测量即可;
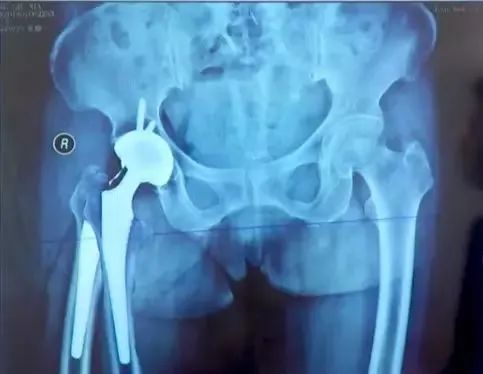
影像学长度(耻骨下沿连线通过双侧股骨同一高度),有些患者可能影像学上看着不等长,这时候考虑是处于外旋位,摆到正常内旋位即可准确判断是否等长。
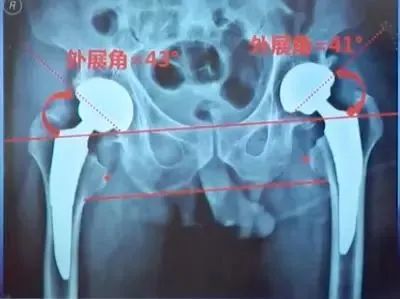
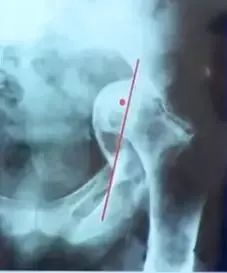
Pradhan法测量:髋臼假体前倾角在X线片上标记髋臼杯口形成椭圆的最大直径D,在最大直径的1/5处标记点M,经过点M做最大直径的垂线并与椭圆相交于两点A、B。测量最大直径D和点M到点A或B的距离P,则髋臼前倾角为
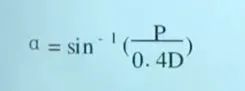
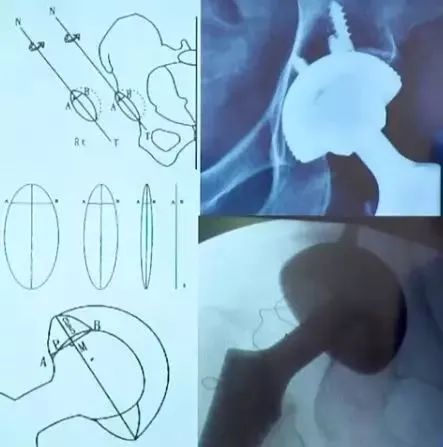
髋臼位置:恰好贴近泪滴外侧缘,臼杯缘应位于髋臼内外侧壁之间;
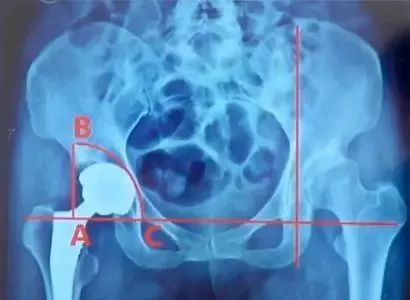
髋臼假体位置评估:
Hubard法:
①在X线上两侧闭孔上缘连线与通过髋臼外上角垂线的交点为A;
②点A线上1/4骨盆高度处为B,再在闭孔连线上作点C,使AC=AB;
③以A为中心,以AB为半径做圆弧BC,正常髋臼应在此等腰三角扇形内。
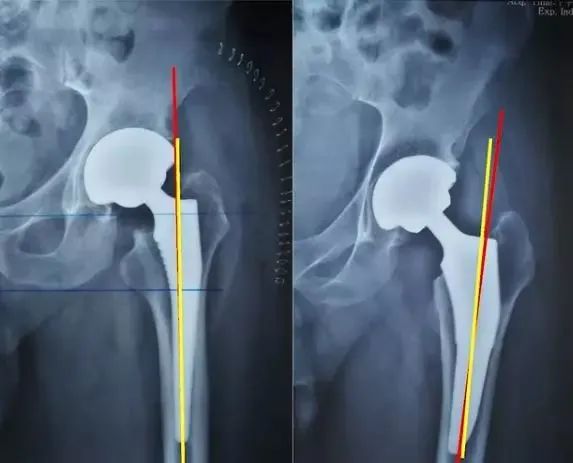
股骨假体评估:
①柄-髓腔轴线夹角;
②通过正位X线片上测量假体柄长轴与股骨长轴间夹角来确定,夹角≤3°为中心固定;
③超出3°为内翻或外翻固定;
——远端尖端在外侧-内翻
——远端尖端在内侧-外翻
前倾角:10°-15°;
必须由侧位片评估。
注意:部分假体自带前倾角(绝大多数不带),术中应予注意,以免术中再前倾放置引起前倾过度。
手术中常见问题:
①旋转中心不佳:旋转中心上移外移,除了造成下肢短缩臀中肌无力外,也会早期假体松动。
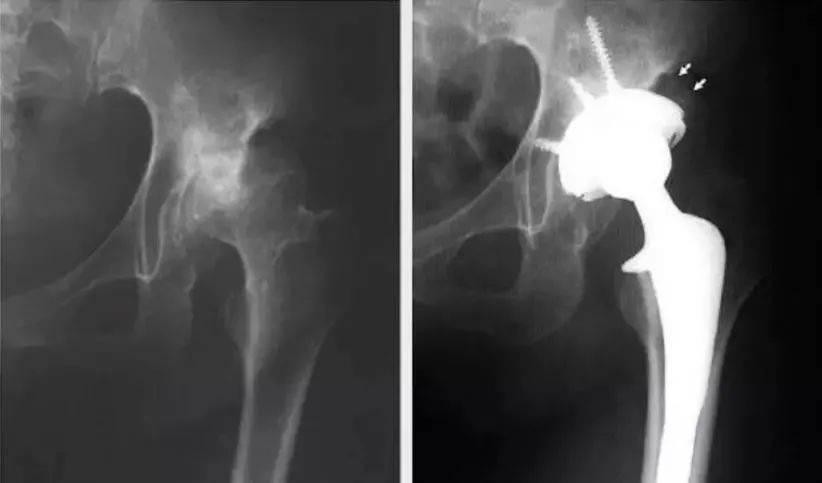
②假体边缘出现透亮线:如果Ⅰ区和Ⅱ区出现透亮线则更糟糕,透亮线的存在往往是由于非同心圆磨挫导致的,影响骨长入,可能会引起早期松动。
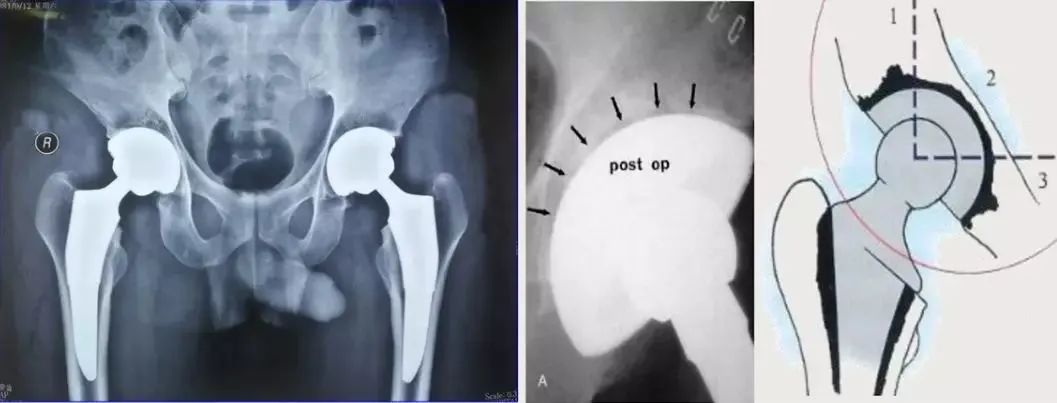
③髋臼旋转中心外移
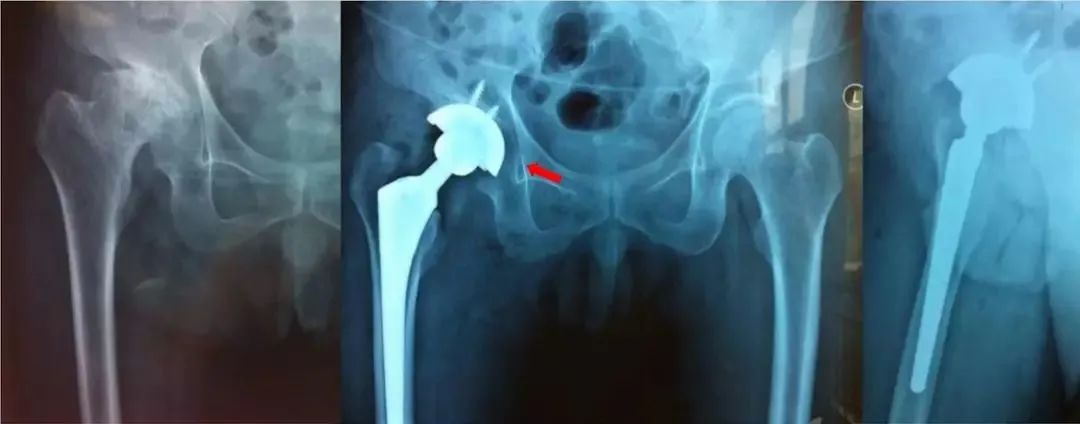
问题:旋转中心上移外移,没打在真臼上。
原因:可能没找到马蹄窝,横韧带,磨挫上移。
小结
一个接近完美的初次全髋置换需具备:
①合适的外展角,前倾角,联合前倾角;
②良好的稳定性;
③正确的旋转中心;
④合适的偏心距,保持臀中肌张力;
⑤尽可能多保留骨量情况下获得可靠的初始稳定性(促进骨长入及为下次翻修保留骨量)。
-END-
声明:本文为好医术原创整理,仅用于学习交流,未经授权禁止转载!